Rhinite et conjonctivite allergiques
4 mai 2018
Par Anne Claire Nonnotte
Jonathan Corren
RÉSUMÉ DES POINTS CLÉS
* L’incidence de la rhinite chronique a considérablement augmenté au cours des deux dernières décennies, en particulier dans les pays occidentaux. * Il est prouvé que la rhinite modérée à sévère compromet les performances professionnelles et scolaires, contribuant ainsi de manière significative aux coûts économiques indirects de cette maladie. * Environ 50 à 60 % des patients atteints de rhinite allergique ont des symptômes associés à une conjonctivite allergique. * La présence d’une rhinite a des effets significatifs sur le développement et la gravité d’autres affections, en particulier l’asthme, la sinusite, les affections de l’oreille moyenne et les malocclusions dentaires. * Les deux formes de rhinite les plus fréquentes sont la rhinite allergique et la rhinite idiopathique, la distinction entre ces deux affections nécessitant une évaluation des immunoglobulines E spécifiques (IgE). * Un petit sous-groupe de patients atteints de rhinite peut avoir des symptômes provoqués par des mécanismes allergiques strictement localisés en l’absence d’IgE systémiques. * Bien que la rhinite allergique puisse être traitée par un certain nombre de médicaments, à la fois en vente libre et sous forme de prescriptions médicales, l’immunothérapie allergénique demeure le seul traitement capable de modifier l’évolution de la maladie et d’entraîner son amélioration à long terme en réduisant les symptômes nasaux et la fréquence du développement de l’asthme.
INTRODUCTION
La rhinite chronique est une affection de plus en plus fréquente, maintenant reconnue comme ayant un impact majeur sur la santé humaine. Le dysfonctionnement nasal persistant peut avoir des effets importants sur le fonctionnement physique et l’état émotionnel, à l’origine d’un absentéisme scolaire et professionnel, d’une réduction de la productivité des travailleurs et d’une diminution des performances scolaires. En outre, une inflammation nasale chronique peut conduire au développement (ou à l’aggravation) d’autres troubles importants, comme l’asthme, la rhinosinusite et les affections de l’oreille moyenne. Les améliorations récentes de notre compréhension des mécanismes physiopathologiques de la rhinite fournissent des idées clés pour le développement de traitements nouveaux, en particulier des thérapies immunologiques nouvelles. Ce chapitre donne un aperçu de l’épidémiologie, du diagnostic, de la physiopathologie et du traitement de la rhinite allergique et non allergique ainsi que de la conjonctivite.
PERSPECTIVES HISTORIQUES
Depuis son enfance, John Bostock, un médecin anglais, souffrait lui-même au mois de juin de symptômes de « catarrhe d’été », dénommé à l’époque le catarrhus aestivus. Les symptômes de cette maladie nouvellement décrite associaient une congestion nasale, des éternuements et une fatigue qui, selon lui, était provoquée par la chaleur épuisante de l’été. En 1859, Charles Blackley, qui souffrait aussi de cette maladie récurrente, était convaincu que le pollen était responsable de ces symptômes nasaux d’été et qu’une toxine en était probablement la cause. En 1873, dans ses recherches expérimentales sur la cause et la nature du catarrhus aestivus(Experimental Researches on the Cause and Nature of Catarrhus Aestivus), il rapporta les résultats du premier test de provocation intranasal avec le pollen de graminées et nota l’apparition immédiate d’une rhinorrhée abondante suivie, 30 minutes plus tard, d’une obstruction nasale [1]. Il fut alors le premier à essayer de traiter ces symptômes par l’immunothérapie pollinique en s’appliquant personnellement à plusieurs reprises des grains de pollen sur sa peau abrasée, protocole qui se révéla inefficace. En 1911, Noon publia le premier essai d’immunothérapie avec un extrait de pollen de graminées [2]. À la suite de cette étude, les injections d’extraits de pollen de graminées ont été considérées comme un traitement important de rhinite saisonnière et, en 1954, Augustin présenta le premier essai en double aveugle versus placebo, qui montra l’efficacité de l’immunothérapie injectable avec des extraits de pollen [3].
ÉPIDÉMIOLOGIE
Incidence et prévalence
L’augmentation de la prévalence des maladies allergiques a commencé à attirer l’attention des épidémiologistes à la fin des années 1980. L’étude internationale sur l’asthme et les allergies dans l’enfance (International Study of Asthma and Allergy in Childhood [ISAAC]) a été initiée pour préciser la prévalence des maladies allergiques chez 257 800 écoliers âgés de 6 à 7 ans et chez 463 801 enfants âgés de 13 à 14 ans, en utilisant des questionnaires normalisés et validés [4]. Le taux de prévalence de la rhinite enregistré dans tous les centres variait de 0,8 % à 14,9 % (médiane, 6,9 %) chez les 6–7 ans et de 1,4 % à 39,7 % (médiane, 13,6 %) chez les 13–14 ans [4]. Les taux de prévalence les plus élevés pour la rhinite ont été observés dans certaines régions d’Europe occidentale, d’Amérique du Nord et d’Australie, alors que les taux les plus bas ont été enregistrés dans certaines parties de l’Europe de l’Est et du Sud et de l’Asie centrale. Des analyses ont révélé que les taux de prévalence au cours des 12 derniers mois avaient augmenté de 1,8 à 24,2 % chez les enfants de 6 à 7 ans (médiane, 8,5 %) et de 1,0 à 45 % (médiane, 14,6 %) chez les enfants plus âgés (13 à 14 ans) [5]. Ces résultats ont nettement montré que la prévalence de la rhinite avait augmenté sur une période de temps relativement courte, principalement dans les pays occidentaux ayant le niveau de vie le plus élevé. Dans une analyse par sous-groupe portant sur 2810 enfants allemands suivis de l’âge de 9–11 ans jusqu’à l’âge de 15–18 ans [6], l’incidence de la rhinite allergique a augmenté, passant de 7 % à 14 %. Ces données longitudinales apportent des preuves convaincantes que l’incidence de la rhinite allergique augmente considérablement à mesure que les enfants passent de l’enfance à l’adolescence. Un certain nombre d’expositions dans la petite enfance peuvent majorer le risque de développer une rhinite (encadré 7-1).
Historiquement, les données disponibles concernant l’épidémiologie de la rhinite chronique chez les adultes sont beaucoup plus limitées. Sur la base de données portant sur 15 394 adultes de 20 à 44 ans (European Communitry Respiratory Health Survey [ECRHS I]), la prévalence de la rhinite allergique variait de 4,6 % à Oviedo (Espagne) à 31,8 % à Melbourne (Australie) [7]. Dans la plus récente enquête effectuée aux États- Unis sur l’évaluation de la santé et de la nutrition (National Health and Nutrition Examination Survey [NHANES]) menée en 2005–2006, la prévalence de la rhinite au cours des 12 mois écoulés pour l’ensemble de la cohorte étudiée était de 23,5 % avec un pic de 31,3 % chez les patients âgés de 40 à 49 ans [8]. Pour l’ensemble du groupe, 24 % avaient une rhinite saisonnière et 10 % une rhinite pérenne.
Qualité de vie et impact économique
De grandes études en population générale ont révélé que la rhinite chronique altérait de façon significative la qualité de vie. Les questionnaires axés sur la qualité de vie générale (utilisés dans l’enquête de santé SF36)1 ont montré des diminutions significatives du fonctionnement physique, de l’énergie, de la perception générale de la santé, du fonctionnement social, des émotions, de la santé mentale et de la douleur chez les patients présentant des rhinites modérées à sévères comparativement aux sujets témoins [9]. La perte du sommeil peut jouer un rôle clé vis-à-vis de la qualité de vie, car elle peut entraîner une fatigue pendant la journée et une mauvaise concentration à l’école, ce qui entraîne une altération des apprentissages [10]. Les questionnaires évaluant la qualité de vie ont montré que la rhinite chronique pouvait également influencer l’humeur et les fonctions cognitives. Les études effectuées pendant et après la saison des allergies révèlent que les sujets atteints de rhinite allergique saisonnière comparés à des témoins non allergiques ont des réductions significatives de l’apprentissage verbal, de la vitesse de prise des décisions, de la vitesse psychomotrice, des temps de réaction aux tests et des scores d’affects, ainsi que de la productivité au travail [11].

Rhinite-et-conjonctivite-allergiques 1
Affections associées
Environ 40 % des patients atteints de rhinite chronique ont de l’asthme et 80 % des patients atteints d’asthme souffrent de symptômes nasaux persistants [12]. La rhinite allergique, en particulier la rhinite perannuelle, est un facteur de risque important et indépendant pour le développement d’un asthme [13]. L’allergie nasale est également un important facteur de risque d’aggravation de l’asthme chez les patients atteints à la fois de rhinite et d’asthme. La fréquence des consultations aux services d’urgences et celle des hospitalisations sont plus élevées chez les patients atteints de rhinite modérée à sévère que chez les patients présentant une rhinite légère ou n’ayant pas de rhinite [14]. Une sinusite est généralement présente chez les patients atteints de rhinite allergique. Une rhinite allergique existe chez 30 % des patients atteints de sinusite aiguë, chez 67 % de ceux qui ont une sinusite chronique unilatérale et chez 80 % de ceux qui sont atteints d’une sinusite chronique bilatérale [15]. L’allergie nasale provoque très probablement une sinusite aiguë par œdème de l’ostium des sinus maxillaires, entraînant une altération du drainage des sinus, une modification de la flore induite par des conditions anaérobies à l’intérieur des cavités sinusiennes, à l’origine d’une prolifération bactérienne. La relation entre l’allergie et les affections chroniques des sinus est plus complexe et implique chez certains patients des anticorps IgE antistaphylococciques [16]. Une proportion considérable de patients atteints de rhinite allergique présente une otite séromuqueuse avec œdème et épanchement [17]. L’exposition au pollen provoque un dysfonctionnement de la trompe d’Eustache, ce qui induit une pression négative dans l’oreille moyenne, suivie d’une transsudation liquidienne [18]. Les adultes et les enfants atteints de rhinite allergique ont souvent un sommeil de mauvaise qualité, y compris des difficultés d’endormissement, des réveils nocturnes et n’ont pas de « bonnes nuits de sommeil » [19]. L’obstruction nasale associée à la rhinite allergique est un facteur de risque de survenue de nombreux problèmes pendant le sommeil, comme des microréveils, des hypopnées et des apnées. Chez les enfants, la rhinite persistante et sévère peut également entraîner une respiration buccale chronique, en particulier pendant la nuit ; celle-ci est associée à des altérations de l’anatomie palatine et à une malocclusion dentaire [20].
PATHOGÉNIE ET ÉTIOLOGIE
La sensibilisation de la muqueuse nasale à certains aéro-allergènes entraîne des interactions multiples entre les cellules présentatrices d’antigènes (c’est-à-dire les cellules dendritiques), les lymphocytes Th2 CD4 et les cellules B productrices d’IgE spécifiques des allergènes, qui se lient ensuite aux mastocytes et aux basophiles [21]. De nouvelles expositions aux allergènes conduisent à la fixation des IgE sur les mastocytes et à la dégranulation de ces derniers qui libèrent les médiateurs préformés (par exemple l’histamine) et produisent des médiateurs néoformés comme le leucotriène C4 et la prostaglandine D2. D’autres substances pro-inflammatoires sont également générées par l’exposition aux allergènes, en particulier des produits toxiques issus des éosinophiles (par exemple la protéine cationique des éosinophiles) et des cytokines (par exemple les IL-4, IL-5 et IL-13). On pense que les cytokines sont générées à la fois par les lymphocytes Th2 et par les mastocytes. Les cytokines régulent à la hausse les molécules d’adhésion sur l’endothélium vasculaire et éventuellement sur les leucocytes marginés, et conduisent à la migration de ces cellules inflammatoires, comme les lymphocytes, les éosinophiles et les basophiles, vers les sites inflammatoires des tissus. Plusieurs cytokines favorisent également la chimiotaxie et la survie de ces cellules inflammatoires recrutées et conduisent à une réponse immunitaire secondaire en raison de leur capacité de favoriser la synthèse d’IgE par les cellules B. Le système nerveux joue aussi un rôle important en amplifiant et en entretenant les réactions allergiques. Ces modifications inflammatoires réduisent le seuil de réactivité de la muqueuse à divers stimuli spécifiques et non spécifiques, ce qui rend les patients allergiques plus sensibles aux stimuli auxquels ils sont quotidiennement exposés (fig. 7-1).
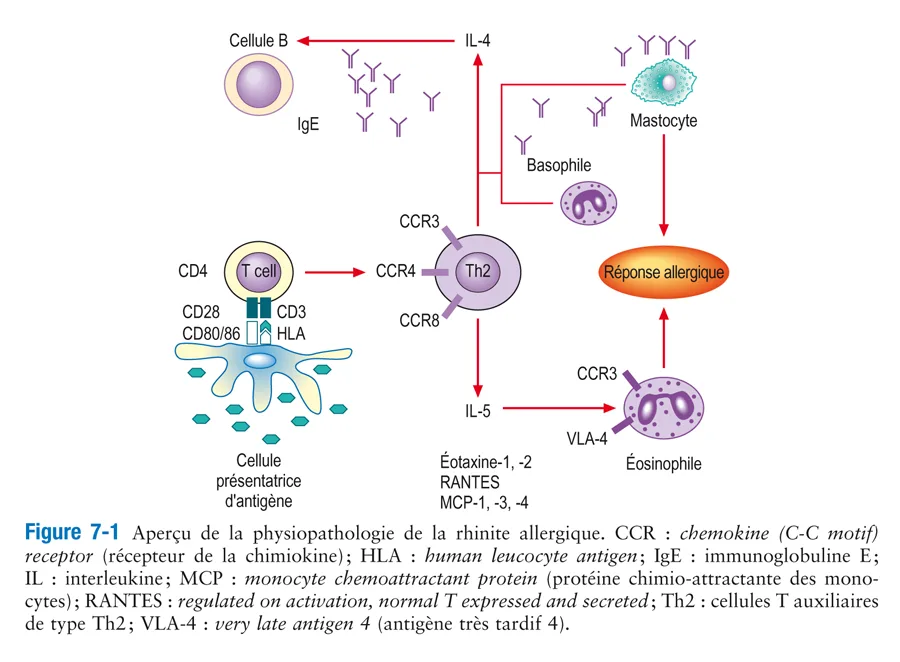
Rhinite-et-conjonctivite-allergiques 2
Symptômes cliniques
Les signes et symptômes typiques de la rhinite allergique avec ou sans conjonctivite comprennent l’association d’une congestion nasale, d’éternuements, d’une rhinorrhée (antérieure et/ou postérieure), d’un prurit nasal, oculaire, buccal ou facial, d’une conjonctivite avec larmoiement et prurit oculaire. La localisation de la congestion (obstruction) nasale alterne fréquemment entre les deux narines en fonction du cycle nasal physiologique [22]. De plus, pendant le sommeil, une narine peut être préférentiellement obstruée. L’obstruction unilatérale persistante suggère fortement la possibilité d’un défaut anatomique (par exemple une déviation de la cloison nasale, une concha bullosa2 du cornet moyen), une masse inflammatoire (par exemple un polype nasal) ou une tumeur. Les éternuements peuvent être extrêmement variables, mais au cours de la rhinite allergique, il s’agit principalement de paroxysmes explosifs de 5 à 10 éternuements ou plus. Dans la rhinite allergique, la rhinorrhée est le plus souvent de couleur claire à blanche (c’est-à-dire constituée de sécrétions translucides), et la présence de sécrétions purulentes évoque fortement la possibilité d’une sinusite chronique ou d’une rhinite atrophique. Les signes et symptômes oculaires, y compris la rougeur, les démangeaisons et le larmoiement, constituent une cause majeure de souffrance chez au moins la moitié des patients atteints de rhinite allergiques [23], et leur présence conditionnera les choix thérapeutiques. D’autres signes et symptômes, tels que les céphalées, une sensation de plénitude du visage, la réduction ou la perte de l’odorat, la toux et l’halitose, doivent être recherchés car la présence de l’un de ces facteurs affectera à la fois le diagnostic et le choix du traitement. Lorsque l’anosmie est le symptôme principal et que les symptômes nasaux ou oculaires sont minimes ou absents, des lésions primaires du système nerveux central devraient être envisagées [24]. Une fois que la typologie des symptômes est précisée, la présence de relations temporelles et de facteurs déclencheurs spécifiques doit être recherchée. Les symptômes de rhinite allergique sont souvent plus intenses pendant les premières heures du matin en raison des variations circadiennes de l’inflammation [25]. L’aggravation des symptômes à l’intérieur de la maison et après l’exposition à la poussière domestique, aux animaux à poil, aux moisissures ou aux blattes suggère la présence d’une allergie IgE-médiée à ces allergènes particuliers. À l’inverse, l’aggravation nette des symptômes hors du domicile indique la probabilité d’une allergie à des allergènes de l’extérieur comme les pollens ou les moisissures. L’apparition de symptômes pendant certaines saisons bien précises, documentée par l’histoire médicale, évoque généralement le diagnostic de rhinite par allergie à un allergène extérieur. Les symptômes qui se produisent au cours du printemps sont généralement attribués à l’exposition au pollen des arbres, en été au pollen de graminées et aux moisissures extérieures et, à l’automne, aux pollens des plantes herbacées et aux moisissures extérieures3. Les dates précises du début et de l’arrêt des saisons spécifiques de pollinisation varient géographiquement. Un grand nombre de facteurs déclenchants tels que les composés organiques volatils (par exemple les parfums, les peintures, les produits de nettoyage) [26] ou les particules (par exemple certains types de pollution de l’air extérieur et les poussières de construction) peuvent agir davantage comme des irritants que comme des allergènes. Ces substances peuvent beaucoup contribuer à provoquer des symptômes nasaux chez les patients atteints de rhinite allergique et non allergique (voir ci-dessous). Les changements climatiques comme la température, l’humidité et la pression barométrique ont plus d’importance chez les patients atteints de rhinite non allergique [27].
Évaluation du patient, diagnostic et diagnostic différentiel
Examen physique L’examen physique de routine fournit des informations importantes sur les causes et la gravité de la rhinite, ainsi que sur les comorbidités potentielles telles que la conjonctivite, l’otite moyenne et l’asthme. De plus, chez les jeunes enfants, l’examen peut montrer une malocclusion dentaire et/ou des déformations faciales (par exemple une rétraction mandibulaire ou un palais ogival) pouvant résulter d’une obstruction nasale chronique et grave [28]. Le nez doit d’abord être examiné pour détecter des signes extérieurs de fractures osseuses antérieures (vues comme des déformations de la cloison nasale), une asymétrie des narines et, chez les enfants, un pli transversal sur la partie inférieure du nez provoqué par la poussée répétitive des narines vers le haut en réponse au prurit ou à l’écoulement nasal4. L’intérieur de chaque narine doit être soigneusement examiné à l’aide d’un otoscope ou d’un spéculum nasal portatif muni d’une petite lampe. Chez les patients atteints d’hypertrophie modérée à légère de la muqueuse des cornets inférieurs ou moyens modérée à sévère, l’examen devrait également être effectué après l’instillation d’un décongestionnant topique tel que l’oxymétazoline. L’examen soigneux des voies nasales précise : l’importance de l’hypertrophie de la muqueuse et sa coloration ; la présence, la couleur et la consistance des sécrétions ; les altérations des structures internes (par exemple une déviation septale ou des perforations) ; la présence de toute masse anormale comme des polypes ou un corps étranger. Chez les patients atteints de rhinite allergique symptomatique, la muqueuse est le plus souvent œdémateuse et de couleur pâle, alors que les patients atteints de rhinite idiopathique ont plus souvent des muqueuses rosées ou érythémateuses. Cependant, l’aspect des voies nasales est en général très variable et ces caractéristiques ne sont pas suffisamment fiables pour établir le diagnostic. Chez les patients atteints de rhinite allergique, les sécrétions nasales sont abondantes et de couleur blanche. La présence de sécrétions décolorées suggère une rhinosinusite chronique. Les croûtes, comportant en particulier du sang séché, devraient alerter le médecin sur la possibilité d’une rhinite atrophique. Une déviation septale antérieure peut être facilement visible, alors que d’autres anomalies postérieures ne peuvent être détectées qu’avec un rhinoscope flexible ou une tomodensitométrie. Les polypes nasaux sont le plus souvent observés en provenance de la partie supérieure des voies aériennes et sont difficiles à distinguer des cornets en raison de leur aspect gris et brillant. L’examen oculaire révèle une injection conjonctivale chez environ un patient sur deux atteints de rhinite allergique, pouvant être associée à un érythème et une hyperhémie des paupières supérieures et inférieures provoqués par des frottements fréquents. On pense que la cyanose des tissus infra-orbitaux (« ecchymose allergique » ou, familièrement, « cocard allergique ») est provoquée par une stase veineuse et peut être associée à un trouble nasal ou sinusien chronique ; elle n’est pas pathognomonique de l’allergie [29].
Fibroscopie nasale La visualisation des fosses nasales à l’aide d’un nasofibroscope peut aider très utilement l’examen clinique conventionnel [30]. Les rhinoscopes flexibles, employés régulièrement par les oto-rhino-laryngologistes (ORL) ainsi que par des allergologues et des médecins de soins primaires, offrent une excellente vision des structures nasales supérieures et postérieures. Ces régions, normalement invisibles, comportent le septum nasal postérieur, les cornets supérieurs, les méats moyens, les végétations adénoïdes et les orifices des trompes d’Eustache. La rhinoscopie flexible doit être envisagée en cas de rhinite avec obstruction nasale unilatérale ou réfractaire au traitement en l’absence de toute cause anatomique décelable par l’examen de routine. Les endoscopes rigides sont utilisés presque exclusivement par les ORL pour visualiser les méats des sinus paranasaux5 et effectuer une intervention chirurgicale nasale ou sinusienne.
Examens de laboratoire
Dosage des immunoglobulines E spécifiques Les évaluations des IgE spécifiques dirigées contre les allergènes sont nécessaires pour distinguer la rhinite allergique de la rhinite non allergique. Les prick-tests cutanés d’allergie sont considérés comme ayant le meilleur compromis entre sensibilité et spécificité, mais si les performances des tests in vitro sont comparables pour certains allergènes, elles ne le sont pas pour tous [31] (voir le chapitre 4 pour plus de détails sur les tests cutanés et in vitro). Bien que la distribution des IgE soit le plus souvent systémique, et qu’il soit possible de procéder à une identification par les tests cutanés d’allergie et le dosage des IgE sériques, il existe un sous-groupe de patients atteints de rhinite allergique où les IgE spécifiques ne peuvent être identifiées que dans le nez. Cette situation, dénommée rhinite allergique locale ou entopie, a été suspectée depuis plusieurs décennies, mais elle a récemment fait l’objet d’une étude rigoureuse [32]. Un test de provocation allergénique nasal est nécessaire pour confirmer cliniquement ce diagnostic, principalement effectué dans le contexte de la recherche clinique. Dans un proche avenir, cette procédure peut faire partie d’une évaluation cliniquement acceptable des patients suspects de rhinite allergique locale.
Éosinophilie sanguine et IgE sérique totales De grandes études fondées sur la population révèlent que les concentrations moyennes d’IgE sériques totales augmentent au cours de la rhinite allergique, ainsi que celles des éosinophiles sanguins circulants. Bien que des analyses récentes aient démontré leur utilité en employant une combinaison des valeurs seuils des IgE totales et des éosinophiles sanguins [33], il existe un très important chevauchement avec les valeurs des personnes asymptomatiques, ce qui limite l’intérêt diagnostique de ce marqueur.
Imagerie radiologique Le test le plus précis pour évaluer une éventuelle inflammation des sinus paranasaux est la tomodensitométrie [34]. Un léger épaississement mucopériosté est souvent observé chez les patients atteints de rhinite allergique non compliquée et de rhinite non allergique [35]. Les études radiographiques devraient être envisagées chez les patients présentant des symptômes qui ne sont pas typiques d’une rhinite et ne répondent pas au traitement médical, comme la rhinorrhée purulente chronique, les altérations de l’odorat ou les céphalées. Alors que les radiographies simples des sinus et l’échographie ont montré qu’elles peuvent prédire avec précision une sinusite maxillaire aiguë, aucune méthode n’est utile pour les symptômes sinusiens chroniques [36].
Autres tests Historiquement, l’examen histologique des sécrétions nasales obtenues par mouchage ou celui des échantillons prélevés sur les cornets inférieurs a été utilisé, mais il n’est plus utilisé en pratique clinique de routine. De même, les tests de perméabilité nasale, tels que la rhinomanométrie ou la mesure du débit maximal nasal (peak-flow nasal)6, ne sont pas souvent utilisés dans la pratique clinique et sont principalement employés dans certaines études de recherche.
Diagnostic différentiel de la rhinite allergique
Voir l’encadré 7-2 pour la classification des rhinites chroniques. Rhinite professionnelle
Rhinite professionnelle La rhinite associée au lieu de travail (rhinite professionnelle) se caractérise par des symptômes nasaux intermittents ou persistants attribuables aux expositions subies sur un lieu (poste) de travail particulier [37]. Les rhinites professionnelles peuvent être dues à une hypersensibilité immunologique IgE-dépendante ou non. Les travailleurs qui comportent un risque élevé de développer une rhinite professionnelle sont surtout les personnels de laboratoire, les fourreurs et les boulangers (tableau 7-1). Le diagnostic de rhinite professionnelle repose principalement sur des antécédents d’aggravation des symptômes au cours de la semaine de travail, avec une amélioration pendant le weekend et pendant les vacances lorsque le facteur déclenchant supposé n’est plus présent. Toutefois, les symptômes peuvent persister en dehors de l’activité professionnelle lorsque l’inflammation de la muqueuse est installée. Dans les cas où l’agent en cause est une protéine, des tests cutanés d’allergie ou des dosages d’IgE spécifiques peuvent être très utiles (voir le chapitre 13 pour des commentaires détaillés).
Rhinite-et-conjonctivite-allergiques 3
Rhinosinusite chronique avec ou sans polypes nasaux La rhinosinusite chronique (RSC) est une maladie inflammatoire des sinus paranasaux dont les symptômes sont présents pendant 12 semaines ou davantage [38]. Les quatre symptômes cardinaux de la RSC sont une rhinorrhée mucopurulente, une obstruction nasale, une sensation d’inconfort facial et la diminution de l’odorat. Pour porter ce diagnostic, il faut que deux de ces symptômes soient présents, associés à la confirmation de l’inflammation des muqueuses sinusiennes par un scanner et/ou une endoscopie. Jusqu’à un tiers des patients atteints de RSC présentent des polypes nasaux, susceptibles de provoquer une anosmie [39].
Rhinite non allergique Rhinite idiopathique non allergique (rhinite vasomotrice). La rhinite non allergique idiopathique, également appelée rhinite vasomotrice, se manifeste par des symptômes chroniques ou intermittents avec congestion nasale et/ou rhinorrhée aqueuse qui s’aggravent de façon aiguë en réponse à des facteurs de provocation non spécifiques comme l’inhalation d’air froid, l’exercice physique, les odeurs piquantes, la fumée, l’alcool, ainsi que certains états physiologiques particuliers comme l’excitation sexuelle et les chocs émotionnels [40]. Un facteur de déclenchement qui mérite une mention spéciale est l’alimentation qui provoque le plus souvent des rejets aqueux isolés, appelés rhinite gustative7. Chez les patients atteints de rhinite idiopathique, les pricktests cutanés d’allergie et les dosages d’IgE sériques spécifiques sont négatifs, y compris pour les allergènes alimentaires potentiels, même si parfois les patients peuvent présenter un petit nombre de réactions positives qui ne sont pas en corrélation avec le type des symptômes et sont donc considérées comme non pertinentes sur le plan clinique.
Rhinite non allergique avec éosinophilie. L’histopathologie nasale révèle qu’un tiers des patients atteints de rhinite non allergique ont un pourcentage accru d’éosinophiles, affection aussi appelée « rhinite non allergique éosinophilique »8 [40]. La congestion nasale et l’écoulement nasal sont les symptômes les plus fréquemment rapportés. Ces patients développent des polypes nasaux plus fréquemment que d’autres groupes de patients atteints de rhinite. On a spéculé que, au moins dans certains cas, la rhinite non allergique avec éosinophilie pourrait être une rhinite allergique locale avec présence d’IgE dirigées contre un allergène inconnu. Dans la mesure où, dans la pratique clinique, les analyses cytologiques du mucus nasal ou de l’épithélium ne sont pas effectuées de façon routinière, ce sous-type de rhinite non allergique n’est généralement pas identifié par les médecins.
Rhinite atrophique. La rhinite atrophique est une affection chronique caractérisée par la présence de croûtes nasales, d’un écoulement purulent, d’une obstruction nasale et d’une halitose [42]. La rhinite atrophique primaire, plus fréquente chez les femmes, est surtout observée dans les régions où la saison chaude est longue, en particulier le sud de l’Asie et le Moyen-Orient. Bien que la rhinite atrophique primaire n’ait pas de cause spécifique connue, de nombreux patients ont une infection bactérienne chronique des fosses nasales et des sinus due à plusieurs micro-organismes dont le plus courant est Klebsiella ozaenae9. La rhinite atrophique secondaire présente des symptômes similaires à ceux mentionnés ci-dessus et constitue la forme la plus fréquente de cette maladie dans le monde développé. Il est plus probable que cette affection survienne chez les patients âgés ayant subi des interventions chirurgicales nasales, multiples ou agressives [42], des traumatismes nasaux ou une irradiation nasale. Dans le cas de la chirurgie nasale, cette affection est appelée « syndrome du nez vide ».
Rhinites médicamenteuses. L’utilisation répétée de pulvérisations nasales décongestionnantes α-adrénergiques topiques (par exemple l’oxymétazoline ou la phényléphrine) pendant plus de quelques jours peut entraîner un rebond de la congestion nasale [43], probablement secondaire à la régulation négative du récepteur α-agoniste. Avec l’utilisation prolongée de ces médicaments, les patients peuvent développer une forme chronique de rhinite appelée rhinite médicamenteuse. Elle se manifeste le plus souvent par une congestion nasale grave, sans autres symptômes particuliers. La consommation de cocaïne a également été impliquée dans la rhinite médicamenteuse ; habituellement, elle provoque beaucoup plus de croûtes, de saignements et, finalement, plus de perforations septales que les médicaments décongestionnants topiques. L’examen physique des patients atteints de rhinite médicamenteuse révèle souvent des muqueuses nasales rouges, épaissies, et l’écoulement nasal est minime [43]. Un certain nombre de médicaments systémiques ont été associés à une augmentation des symptômes nasaux, en particulier la congestion et la rhinorrhée [44]. Les classes des médicaments impliqués dans les symptômes des rhinites médicamenteuses comprennent les antihypertenseurs10, les médicaments utilisés contre la dysfonction érectile, les médicaments psychotropes et les anti-inflammatoires non stéroïdiens (tableau 7-2).
Rhinite-et-conjonctivite-allergiques 4
Rhinites hormonales. Environ 20 à 30 % des femmes enceintes développeront une rhinite de grossesse, définie comme des symptômes nasaux d’apparition récente (habituellement congestion et/ou rhinorrhée) en l’absence d’une autre cause connue, de durée supérieure ou égale à 6 semaines et résolutive dans les 2 semaines qui suivent l’accouchement [45]. La rhinite non contrôlée pendant la grossesse peut être une cause de ronflement sévère qui a été associé à un risque accru d’hypertension gestationnelle, de prééclampsie et de retard de croissance intra-utérin [46]. Bien que des données abondantes soient disponibles pour associer la grossesse aux symptômes nasaux, on connaît beaucoup moins les relations entre le cycle menstruel ou l’utilisation d’hormones ovariennes exogènes (c’est-à-dire les contraceptifs oraux ou les traitements hormonaux de substitution) et la rhinite. Les relations entre la rhinite et l’hypothyroïdie et d’autres dysfonctionnements endocriniens n’ont pas bénéficié de recherches substantielles.
Rhinites associées aux maladies de système. Un certain nombre de maladies systémiques peuvent parfois être associées à des symptômes de rhinite. Celles-ci incluent des maladies granulomateuses (comme la granulomatose avec poly-angéite, la sarcoïdose, le granulome de la ligne médiane11), la mucoviscidose, les dyskinésies ciliaires et les syndromes immunodéficitaires. Dans la plupart de ces cas, les fosses nasales et les sinus sont affectés. Les patients présentent souvent une atteinte multisystémique, en particulier pulmonaire, et d’autres symptômes comme une altération de l’état général, une fatigue et une anorexie.
Anomalies structurales du nez et du pharynx
De nombreuses anomalies anatomiques du nez et du pharynx peuvent provoquer une obstruction nasale chronique, partielle ou complète, sans autres symptômes significatifs (encadré 7-3). La concha bullosa (pneumatisation du cornet moyen) est présente à des degrés variables dans environ les deux tiers de la population générale. En règle générale asymptomatique, elle peut cependant être suffisamment étendue pour entraîner une obstruction nasale unilatérale ou bilatérale chez un petit nombre de personnes affectées [47]. La déviation septale peut être identifiée chez près de 20 % des personnes, mais seulement une petite fraction de ce groupe aura des symptômes importants [47]. L’hypertrophie des végétations adénoïdes peut entraîner un certain degré d’obstruction nasale chez environ 50 % des enfants mais, en règle générale, elle disparaîtra spontanément sans intervention chirurgicale [48]. Chez les enfants présentant une obstruction nasale chronique unilatérale, il faut systématiquement rechercher un corps étranger intranasal, les exemples les plus courants étant les cacahuètes, les perles, les pièces de monnaie et les boutons. Avec une prévalence de 0,001 %, les cancers nasaux sont très rares [49]. On devrait soupçonner le cancer nasal chez les personnes âgées présentant une obstruction nasale unilatérale et des saignements d’apparition progressive.

Rhinite-et-conjonctivite-allergiques 5
Diagnostic différentiel des rhinoconjonctivites allergiques
Autres formes de conjonctivites associées à l’allergie Trois formes de conjonctivite associées à l’allergie peuvent parfois être difficiles à différencier de la conjonctivite allergique typique. La kératoconjonctivite vernale est une affection conjonctivale habituellement sévère qui affecte le plus souvent les jeunes garçons vivant dans des climats chauds [50]. Les symptômes associent un prurit oculaire, des sécrétions muqueuses et un collement des paupières dont la sévérité varie selon les saisons. La conjonctivite papillaire géante représente une réaction d’hypersensibilité aux dispositifs médicaux placés sur ou dans les yeux comme les lentilles de contact et les implants oculaires. Les symptômes les plus courants sont les démangeaisons et la sensation d’avoir des grains de sable sous les paupières [51]. La kératoconjonctivite atopique peut affecter les conjonctives, la cornée et les paupières, et est généralement diagnostiquée chez les adultes d’âge moyen (30-50 ans) atteints de dermatite atopique [52]. Les patients se plaignent habituellement d’un prurit oculaire sévère avec épaississement associé et lichénification des paupières.
Conjonctivites infectieuses Les infections virales peuvent être unilatérales ou bilatérales, alors que les conjonctivites bactériennes affectent habituellement un seul oeil [53]. La plupart des types de conjonctivites bactériennes et virales sont spontanément résolutives et ne s’accompagnent pas d’un prurit important. Dans la plupart des cas, les infections bactériennes sont associées à un écoulement purulent, tandis que les conjonctivites virales se caractérisent par des sécrétions claires et aqueuses, parfois difficiles à distinguer des conjonctivites allergiques aiguës.
Syndrome de l’œil sec Le syndrome de l’œil sec ou xérophtalmie peut se présenter comme un symptôme isolé ou s’intégrer dans le cadre d’une maladie systémique comme le syndrome de Gougerot-S jögren ou la sarcoïdose [54]. Au cours de ce syndrome, la production de larmes entraîne une « sensation de présence de sable oculaire » et d’inconfort visuel. Les médicaments, en particulier ceux qui ont des effets secondaires anticholinergiques, sont une cause fréquente du syndrome de l’œil sec et les patients doivent bénéficier d’un essai d’interruption avant d’entreprendre une évaluation approfondie. Le test de Schirmer est une technique pratique et peu coûteuse pour documenter les yeux secs.
Blépharite La blépharite antérieure se produit au niveau du bord antérieur de la paupière à l’endroit où les cils sont implantés, tandis que la blépharite postérieure affecte le bord intérieur de la paupière qui entre en contact avec le globe oculaire [55]. Les individus atteints de blépharite présentent une sensation de brûlure ou de corps étranger, un larmoiement excessif, des démangeaisons et un gonflement des paupières, ou la formation de croûtes (autour des cils). L’inflammation prépondérante des paupières et la moindre importance de l’atteinte oculaire permettent de distinguer la blépharite de la conjonctivite allergique.
Conjonctivite toxique La conjonctivite toxique se caractérise par une réaction d’irritation aux médicaments oculaires qui survient habituellement après de longues périodes d’utilisation [56]. Les agents les plus souvent impliqués sont les conservateurs présents dans les collyres, les solutions des lentilles de contact et les larmes artificielles. Les signes, non spécifiques sont un érythème conjonctival, un larmoiement et des démangeaisons. Les paupières peuvent finalement devenir gonflées, épaissies et excoriées, ce qui est rare au cours de la conjonctivite allergique.
Rosacée oculaire La rosacée oculaire se traduit en général par des brûlures, des démangeaisons, une sensation de corps étranger, une sécheresse des yeux, des rougeurs ou une photophobie. Elle peut parfois se produire en l’absence de rosacée située ailleurs sur le visage [57]. L’examen clinique montre un érythème conjonctival, une blépharite et des télangiectasies du bord des paupières.
Kératite La kératite, définie comme une inflammation de la cornée, se produit le plus souvent à la suite de l’utilisation des lentilles de contact, mais peut également être associée à des infections par le virus Herpes simplex [58]. Cette affection comporte en général des signes unilatéraux, souvent à type d’érythème et de douleur intenses, et peut être associée à une baisse de la vision. La présence d’infiltrats cornéens la distingue de la conjonctivite allergique.
Glaucome à angle fermé Le glaucome à angle fermé peut se traduire par un oeil rouge et dur, mais il est toujours associé à une douleur oculaire et à une perte importante de la vision due à un œdème cornéen [59].
TRAITEMENT
Éviction des allergènes
Des multiples mesures ont été préconisées pour l’éviction des allergènes et sont plus communément dirigées contre les acariens de la poussière de maison, les phanères d’animaux et les moisissures. Toutes les recommandations sur le contrôle de l’environnement devraient être fondées sur la positivité d’un prick-test cutané d’allergie contre un allergène donné ou sur celle du dosage des IgE sériques spécifiques. Les acariens de la poussière de maison (Dermatophagoides farinae et pteronyssinus) sont présents dans la plupart des endroits où les niveaux d’humidité relative sont supérieurs à 45 %. Les concentrations les plus élevées de ces acariens microscopiques sont enregistrées dans les moquettes, les coussins, les matelas (y compris les matelas en mousse) et les meubles rembourrés. Comme les protéines allergéniques des acariens sont assez volumineuses et lourdes, il est peu probable qu’elles deviennent aériennes – c’est-à-dire aérotransportées – pendant des périodes importantes. Des études récentes ont démontré que des mesures uniques, concernant par exemple les housses d’oreillers, ne sont pas efficaces pour réduire les symptômes chez les patients atteints de rhinite allergique [60]. Cependant, la combinaison simultanée d’interventions multiples, comme l’utilisation de housses pour les oreillers et les matelas, les pulvérisations de sprays et de poudres acaricides pour les moquettes, ainsi que le lavage fréquent des draps à l’eau chaude, est utile pour réduire les symptômes de rhinite causés par les acariens [61]. Les filtres à haute efficacité pour les particules aériennes (HEPA pour high efficiency particulate air) n’ont jamais été jugés utiles au cours des rhinites par allergie aux acariens. Près de 50 % des ménages américains possèdent au moins un chat et 25 % des personnes souffrant de rhinite allergique sont allergiques aux chats. Une étude sur les mesures d’éviction des allergènes de chat a démontré qu’une stratégie associant l’élimination des tapis, le lavage fréquent de la literie et celui du chat entraîne des réductions importantes des niveaux d’allergènes majeurs de chat ainsi qu’une diminution des symptômes de rhinite [62]. L’utilisation unique de filtres HEPA n’a pas été jugée efficace [63]. Dans l’ensemble, l’approche la plus pratique et efficace pour diminuer la concentration des allergènes de chat est l’élimination de cet animal du milieu intérieur. Cependant, cette mesure peut ne pas être immédiatement efficace, car les allergènes résiduels de chat peuvent rester à des niveaux relativement élevés dans les moquettes et les meubles rembourrés pendant plusieurs mois ou plus [63]. Après l’éviction du chat, toutes les moquettes doivent être enlevées et les meubles rembourrés nettoyés. La croissance interne des moisissures provient généralement de l’intrusion d’eau dans l’espace habitable. Il est possible d’identifier avec précision les espèces et le nombre de spores présentes dans les échantillons d’air prélevés à l’intérieur des habitations et des bâtiments. Lorsque la croissance des moisissures affecte de grandes zones de l’environnement intérieur, la réduction de ces zones endommagées et la correction des fuites d’eau sont souvent bénéfiques pour diminuer les symptômes de rhinite chez les personnes allergiques aux moisissures. L’exposition aux allergènes extérieurs comme le pollen des graminées, d’arbres ou d’herbacées et les spores des moisissures extérieures est très difficile à contrôler. L’évitement de l’activité en plein air pendant les heures de pointe des émissions polliniques (habituellement entre 11 heures et 15 heures) peut être utile chez certains patients. Cependant, l’allergie à ces déclencheurs omniprésents est en général mieux appréhendée par la pharmacothérapie et/ou l’immunothérapie allergénique.
Pharmacothérapie
Antihistaminiques
Les antihistaminiques H1 (anti-H1 ) bloquent l’histamine au niveau du récepteur H1 et sont couramment utilisés dans le traitement de la rhinite et de la conjonctivite allergiques. On a montré que les anti-H1 oraux réduisaient les symptômes et les signes induits par l’histamine tels que les éternuements, les démangeaisons, la rhinorrhée et les symptômes oculaires, mais qu’ils n’étaient pas aussi efficaces contre la congestion nasale [64]. Après leur administration orale, ils sont rapidement absorbés et commencent habituellement à agir au bout de 1 à 2 heures. Les anti-H1 par voie orale se sont révélés sûrs et efficaces chez les enfants, et beaucoup sont disponibles sous forme liquide [65]. Les effets secondaires des anti-H1 de première génération comme la diphénhydramine peuvent être gênants car ils comportent des effets sédatifs et anticholinergiques, tels qu’une constipation, une sécheresse de la bouche et des yeux et une obstruction des voies urinaires. Les antihistaminiques plus récents sont peu sédatifs ; leurs effets anticholinergiques sont minimes ou absents. Les anti-H1 sont également disponibles pour l’administration intranasale. Le chlorhydrate d’azélastine et le chlorhydrate d’olopatadine agissent plus rapidement que les antihistaminiques oraux, habituellement au bout de 15 à 30 minutes, et entraînent une réduction significative de la congestion nasale, des démangeaisons, des éternuements et de la rhinorrhée. Ces médicaments peuvent provoquer une altération de la sensation gustative et parfois une somnolence [66,67].
Décongestionnants Les décongestionnants diminuent la congestion (obstruction) nasale, mais ils n’ont aucun autre effet significatif sur les symptômes de rhinite. Les décongestionnements topiques et systémiques agissent par stimulation α-adrénergique, ce qui entraîne une vasoconstriction et une réduction de l’apport sanguin aux vaisseaux capillaires sinusoïdes du nez. Les décongestionnants topiques peuvent être des catécholamines (telles que la phényléphrine) ou des dérivés d’imidazoline (comme la xylométazoline ou l’oxymétazoline) ; ils ont un début d’action plus rapide et un effet plus important que les décongestionnants systémiques. Les décongestionnants topiques n’ont pas d’effets secondaires systémiques mais, chez les enfants, de rares cas de convulsions ont été rapportés. Lorsque ces médicaments sont utilisés pendant plus de 5 jours, on peut observer chez certains patients un phénomène de rebond avec augmentation de la congestion nasale. Par conséquent, les décongestionnants topiques devraient être utilisés surtout pour réduire dans un premier temps la congestion nasale chez les patients atteints de rhinite aiguë sévère, afin de faciliter ensuite la pénétration des corticoïdes intranasaux. Les décongestionnants oraux ne provoquent pas de rebond, mais ils ne sont pas aussi efficaces que les formulations topiques. Les combinaisons d’un décongestionnant oral, habituellement la pseudo-éphédrine, avec un antihistaminique sont fréquemment utilisées pour le traitement des rhinites aiguës et chroniques de causes diverses. Les effets secondaires les plus courants des décongestionnants oraux sont l’insomnie et l’irritabilité qui peuvent se produire chez jusqu’à 25 % des patients qui prennent ces médicaments. À des doses normales, une aggravation de l’hypertension artérielle et des arythmies cardiaques peuvent se produire. En cas de surdosage, ces agents peuvent entraîner une insuffisance rénale, des psychoses, des accidents vasculaires cérébraux et des convulsions. Ils devraient donc être largement évités chez les patients atteints d’hypertension, de maladies cardiaques, d’épilepsie, d’hyperthyroïdie et d’hypertrophie prostatique, et également chez ceux qui prennent des inhibiteurs de la monoamine oxydase.
Corticoïdes intranasaux Les corticoïdes intranasaux sont les médicaments disponibles les plus puissants pour la prise en charge de la rhinite allergique et ont fait la preuve qu’ils réduisaient de façon significative tous les symptômes nasaux de la rhinite allergique. Au cours des études comparatives sur la rhinite allergique, l’efficacité des stéroïdes intranasaux (SIN) s’est révélée supérieure à celle des antihistaminiques H1 [68] et des antagonistes des récepteurs des leucotriènes (antileucotriènes) [69]. Un avantage inattendu de l’utilisation des SIN chez les patients atteints de rhinite allergique est une réduction significative des symptômes de l’allergie oculaire fréquemment associée à la rhinite [70] (voir « Traitement des symptômes oculaires » ci-dessous). Les effets des SIN commencent au bout de 7 à 8 heures, bien que certaines études aient montré des effets plus précoces, 2 heures après leur administration [71]. Bien que leur utilisation continue soit généralement recommandée, certaines études ont montré que l’efficacité du propionate de fluticasone intranasal utilisé à la demande était supérieure à celle du placebo [72]. Les principaux effets secondaires des SIN comprennent une irritation nasale locale (chez 5 à 10 % des patients) et des épistaxis (4 à 8 %). Chez les patients atteints de rhinite pérenne traités par le propionate de fluticasone ou le furoate de mométasone en continu pendant 1 an, les biopsies de la muqueuse nasale n’ont montré aucune atrophie significative et l’épithélium s’est normalisé [73]. Des perforations septales et des proliférations de Candida albicans ont été rarement rapportées. En ce qui concerne les effets systémiques potentiels, les SIN qui ont été soumis à une étude rigoureuse n’ont pas eu d’incidence sur la croissance des minimes ou absents. Les anti-H1 sont également disponibles pour l’administration intranasale. Le chlorhydrate d’azélastine et le chlorhydrate d’olopatadine agissent plus rapidement que les antihistaminiques oraux, habituellement au bout de 15 à 30 minutes, et entraînent une réduction significative de la congestion nasale, des démangeaisons, des éternuements et de la rhinorrhée. Ces médicaments peuvent provoquer une enfants [74]. Malgré ces résultats rassurants, il est recommandé que la croissance des enfants recevant des SIN soit évaluée tous les 6 mois en utilisant un stadiomètre (toise). Les SIN sont également efficaces pour le traitement de la rhinite non allergique. Parmi les préparations disponibles, le propionate de fluticasone et le furoate de fluticasone sont approuvés par la Food and Drug Administration (FDA) pour le traitement de la rhinite non allergique en plus de celui de la rhinite allergique.
Corticoïdes systémiques Le rôle des corticoïdes systémiques dans le traitement de la rhinite est limité en raison de leurs effets indésirables et de la morbidité limitée de la maladie. Ils sont réservés aux patients atteints de rhinite, quel qu’en soit le type, qui présentent initialement une obstruction nasale sévère. Un court traitement oral par la prednisone, à la dose de 30 mg par jour pendant 3 à 5 jours, diminue souvent considérablement l’oedème nasal et permet ensuite une pénétration accrue des SIN. Il y a plusieurs années, les injections intramusculaires de corticoïdes étaient un traitement populaire, mais les données démontrant leur efficacité sont limitées. Les injections intramusculaires de stéroïdes retard devraient en général être évitées au cours de la rhinite allergique saisonnière en raison du risque d’effets secondaires rares mais potentiellement catastrophiques, en particulier la nécrose aseptique de la tête fémorale12. En outre, comme la rhinite saisonnière persiste habituellement pendant toute la vie, les patients qui demandent et reçoivent ce traitement plusieurs fois par an pendant de nombreuses années risquent davantage de développer des effets indésirables à long terme tels que la cataracte et l’ostéoporose.
Antileucotriènes Le montélukast a une efficacité comparable aux antihistaminiques oraux pour soulager tous les symptômes oculaires et nasaux de la rhinite allergique, en particulier la congestion nasale, la rhinorrhée et les éternuements [75]. Comme le montélukast est également approuvé pour le traitement de l’asthme, il peut représenter un traitement efficace de première intention pour les patients atteints de rhinite allergique et d’asthme.
Cromoglycate de sodium La solution intranasale de cromoglycate de sodium à 4 %, disponible en vente libre, s’est révélée cliniquement efficace dans le traitement de la rhinite allergique. Comme pour les antihistaminiques, le cromoglycate intranasal est plus utile contre les éternuements, les démangeaisons et la rhinorrhée et moins efficace pour soulager l’obstruction nasale. Le traitement est plus efficace lorsqu’il est commencé avant le début des symptômes. La posologie recommandée est de quatre pulvérisations par jour, ce qui entraîne des problèmes d’adhésion au traitement, mais le médicament est très sûr, en particulier chez les enfants et les femmes enceintes.
Anticholinergiques Les médicaments anticholinergiques sont utiles pour le traitement des patients chez lesquels la rhinorrhée est le symptôme dominant. Le bromure d’ipratropium a peu ou pas d’effets systémiques lorsqu’il est administré par voie intranasale et il s’est avéré efficace pour contrôler la rhinorrhée au cours de la rhinite allergique pérenne [76]. Il n’a cependant aucun effet sur les éternuements, le prurit ou la congestion nasale. Le bromure d’ipratropium peut être utilisé conjointement avec des médicaments d’autres classes, comme les antihistaminiques ou les SIN, pour le traitement de la rhinorrhée chez les patients atteints de rhinite allergique. Le bromure d’ipratropium est également utile pour le traitement de l’écoulement nasal des patients atteints de rhinite pérenne non allergique [77]. En outre, il s’est montré efficace pour diminuer la rhinorrhée associée à la rhinite gustative et à la rhinorrhée induite par l’exposition à l’air froid et sec [78].
Traitement des symptômes oculaires Les antihistaminiques oraux et les antileucotriènes ont démontré leur efficacité pour réduire la rougeur oculaire, le larmoiement et le prurit. Les antihistaminiques oculaires topiques sont fréquemment prescrits comme agents adjuvants chez les patients atteints de rhinoconjonctivite et comme médicament de première intention pour les patients atteints de conjonctivite allergique isolée [79]. Comme attendu avec une thérapie topique, l’activité de ces médicaments débute au bout de quelques minutes et leur durée d’action est de 12 à 24 heures. Ces différents produits sont disponibles en vente libre. Les SIN ont également montré des effets significatifs pour diminuer les symptômes oculaires allergiques. Dans une méta-analyse comparant l’efficacité des antihistaminiques H1 oraux et des SIN pour le contrôle des symptômes oculaires, aucune différence n’a été enregistrée entre ces deux classes [80]. Le mécanisme de l’effet favorable des SIN s’explique par une diminution de l’inflammation intranasale qui, à son tour, inhibe le réflexe oculonasal induit par le contact des allergènes avec la muqueuse nasale.
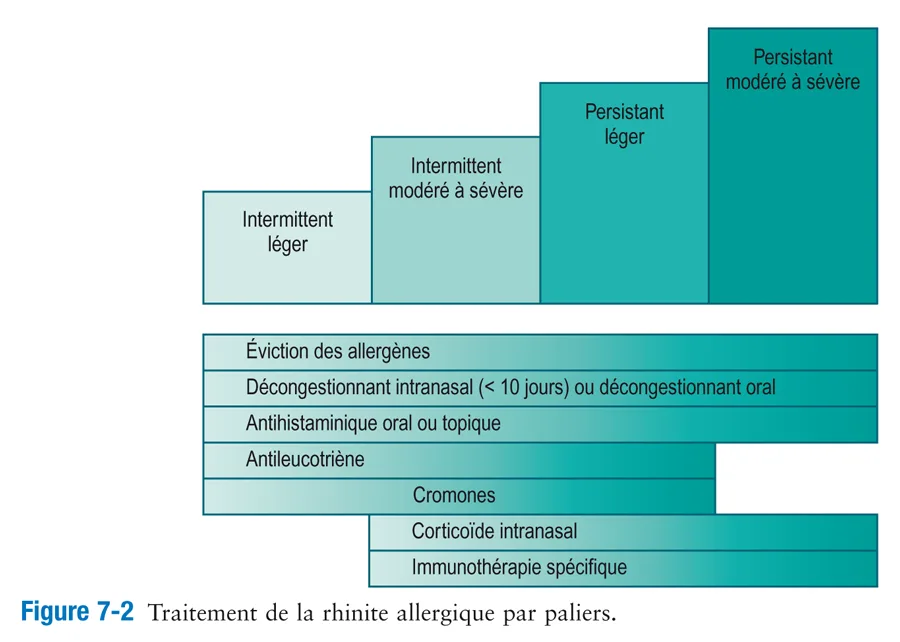
Combinaison de médicaments Souvent, un seul agent pharmacologique n’agit pas avec une efficacité suffisante sur les symptômes de rhinite. Comme indiqué plus haut, les antihistaminiques oraux sont fréquemment associés à des décongestionnants oraux pour traiter la rhinite allergique. La combinaison d’un SIN et d’un antihistaminique intranasal comme l’azélastine et l’olopatadine s’est révélée plus efficace que l’un ou l’autre de ces médicaments administré seul [81]. Récemment, un spray combinant le propionate de fluticasone et le chlorhydrate d’azélastine a été mis sur le marché. Dans la pratique clinique, les antihistaminiques oraux sont fréquemment combinés avec des SIN chez les patients qui ne répondent pas aux antihistaminiques seuls. Néanmoins, les études portant sur l’administration conjointe de SIN et d’antihistaminques H1 oraux, comme la loratadine et la cétirizine, n’ont pas fait la preuve qu’elle était nettement supérieure aux SIN seuls [82]. En ce qui concerne le traitement combiné des symptômes oculaires, le propionate de fluticasone intranasal associé à l’olopatadine intraoculaire était significativement plus efficace que la combinaison de fluticasone et de fexofénadine, l’efficacité étant a rhinite chronique. La chirurgie de réduction des cornets (ou turbinectomie) devrait être utilisée chez les patients atteints d’un oedème réfractaire de la muqueuse, uniquement en cas d’échec de la pharmacothérapie et de l’immunothérapie. Approche globale du traitement Rhinite allergique L’approche suivante du traitement est fondée sur des recommandations récentes, nationales et mondiales (fig. 7-2) [84]. Chez les patients atteints de symptômes de rhinite allergique légers et intermittents qui se plaignent principalement de rhinorrhée ou d’éternuements, un antihistaminique intranasal oral ou topique, pris à la demande, est souvent très efficace. Chez les patients présentant des symptômes intermittents de congestion nasale, un antihistaminique intranasal ou une association « antihistaminique + décongestionnant » prise à la demande peut être utile. Si des symptômes persistants sont présents, en particulier la congestion nasale, un SIN administré régulièrement représente habituellement le traitement le plus efficace. Les patients atteints de symptômes modérés à sévères devraient être revus au bout de 2 à 4 semaines pour évaluer leur réponse au traitement. Si la réponse est excellente, on peut envisager un traitement anticipant l’exposition aux allergènes. Si la réponse est partielle, les plaintes résiduelles devraient être identifiées et ciblées par des médicaments spécifiques. Pour les symptômes oculaires significatifs, un antihistaminique intraoculaire peut être prescrit au besoin. Si une rougeur significative de l’oeil persiste, il faut envisager de prendre l’avis d’un ophtalmologiste. S’il existe une congestion nasale résiduelle, l’adjonction d’un antihistaminique intranasal peut être la plus utile des options. Si la persistance de la rhinorrhée constitue le problème majeur, le bromure d’ipratropium peut apporter des avantages supplémentaires. Si l’état du patient ne s’améliore pas après un traitement médical maximal, le diagnostic doit être reconsidéré, et des examens supplémentaires sont alors nécessaires pour préciser le diagnostic (par exemple un scanner des sinus ou une endoscopie nasale). Pour la rhinite allergique réfractaire qui ne répond pas aux traitements précédents, en l’absence de complications évidentes, la prise en compte de l’immunothérapie allergénique est indispensable. Une approche axée sur le traitement de la rhinite allergique est illustrée à la figure 7-2. Rhinite non allergique Chez les patients souffrant d’un jetage nasal antérieur ou postérieur persistant associé à l’une des formes de rhinite non allergique, en particulier lorsqu’il est épais et consistant, l’irrigation nasale avec une solution saline peut être très utile. Les lavages salins nasauxppréciée par les tests de provocation oculaire [83].
Immunothérapie allergénique
L’immunothérapie allergénique spécifique s’est révélée efficace au cours des rhinites allergiques saisonnières et pérennes [84]. Les principaux avantages de l’immunothérapie par rapport au traitement pharmacologique des symptômes sont leur plus grande efficacité et le fait que deux années consécutives de traitement entraînent une tolérance persistante [85]. L’immunothérapie doit être envisagée dans plusieurs circonstances cliniques comme : la rhinite allergique sévère ne répondant pas à la pharmacothérapie habituelle et aux mesures d’éviction des allergènes ; la rhinite allergique compliquée par d’autres troubles, en particulier l’apparition récente ou l’aggravation de l’asthme ; et l’apparition d’effets indésirables importants des médicaments contre la rhinite. De plus, chez les patients qui souhaitent une amélioration plus durable de leur rhinite allergique, on peut affirmer que l’immunothérapie est une alternative rentable à la pharmacothérapie en termes de rapport coût/efficacité [86]. L’immunothérapie sous-cutanée est la voie d’administration la plus utilisée aux États-Unis, bien que l’immunothérapie sublinguale soit maintenant disponible dans le commerce avec l’ambroisie et les graminées. Des essais comparatifs entre ces deux voies d’immunothérapie allergénique, ainsi que des études démontrant l’efficacité de ces allergènes sont en cours et pourraient résoudre plusieurs des controverses qui existent actuellement (voir le chapitre 5 pour des commentaires détaillés).
Chirurgie
Les individus ayant une anomalie anatomique significative des fosses nasales (par exemple une déviation septale) peuvent bénéficier d’une intervention chirurgicale si l’obstruction nasale est suffisamment marquée pour altérer la qualité de vie. En l’absence d’anomalies structurales, la chirurgie est rarement indiquée chez les patients atteints de rhinite chronique. La chirurgie de réduction des cornets (ou turbinectomie) devrait être utilisée chez les patients atteints d’un oedème réfractaire de la muqueuse, uniquement en cas d’échec de la pharmacothérapie et de l’immunothérapie.
Approche globale du traitement
Rhinite allergique L’approche suivante du traitement est fondée sur des recommandations récentes, nationales et mondiales (fig. 7-2) [84]. Chez les patients atteints de symptômes de rhinite allergique légers et intermittents qui se plaignent principalement de rhinorrhée ou d’éternuements, un antihistaminique intranasal oral ou topique, pris à la demande, est souvent très efficace. Chez les patients présentant des symptômes intermittents de congestion nasale, un antihistaminique intranasal ou une association « antihistaminique + décongestionnant » prise à la demande peut être utile. Si des symptômes persistants sont présents, en particulier la congestion nasale, un SIN administré régulièrement représente habituellement le traitement le plus efficace. Les patients atteints de symptômes modérés à sévères devraient être revus au bout de 2 à 4 semaines pour évaluer leur réponse au traitement. Si la réponse est excellente, on peut envisager un traitement anticipant l’exposition aux allergènes. Si la réponse est partielle, les plaintes résiduelles devraient être identifiées et ciblées par des médicaments spécifiques. Pour les symptômes oculaires significatifs, un antihistaminique intraoculaire peut être prescrit au besoin. Si une rougeur significative de l’oeil persiste, il faut envisager de prendre l’avis d’un ophtalmologiste. S’il existe une congestion nasale résiduelle, l’adjonction d’un antihistaminique intranasal peut être la plus utile des options. Si la persistance de la rhinorrhée constitue le problème majeur, le bromure d’ipratropium peut apporter des avantages supplémentaires. Si l’état du patient ne s’améliore pas après un traitement médical maximal, le diagnostic doit être reconsidéré, et des examens supplémentaires sont alors nécessaires pour préciser le diagnostic (par exemple un scanner des sinus ou une endoscopie nasale). Pour la rhinite allergique réfractaire qui ne répond pas aux traitements précédents, en l’absence de complications évidentes, la prise en compte de l’immunothérapie allergénique est indispensable. Une approche axée sur le traitement de la rhinite allergique est illustrée à la figure 7-2.
Rhinite non allergique Chez les patients souffrant d’un jetage nasal antérieur ou postérieur persistant associé à l’une des formes de rhinite non allergique, en particulier lorsqu’il est épais et consistant, l’irrigation nasale avec une solution saline peut être très utile. Les lavages salins nasaux sont aussi extrêmement importants dans la prise en charge des croûtes nasales, comme on le voit dans la rhinite atrophique. La solution saline nasale peut ne pas avoir d’effet sur la congestion nasale, mais d’autres médicaments seront importants pour atténuer ce symptôme.
Rhinite-et-conjonctivite-allergiques 6
Chez les patients atteints d’une congestion chronique, un SIN ou l’azélastine intranasale doivent être administrés en première intention, utilisés de façon intermittente. Comme dans la rhinite allergique, si l’un ou l’autre de ces médicaments n’est pas complètement efficace, l’adjonction de l’autre médicament peut être utile. Chez les patients atteints d’une rhinorrhée aqueuse intermittente provoquée par l’inhalation d’air irritant ou froid ou par l’exercice ou par l’alimentation, le bromure d’ipratropium utilisé avant que les symptômes ne se produisent peut être très efficace. Chez les patients utilisant des médicaments pour des maladies systémiques, comme les antihypertenseurs, une modification du traitement doit être envisagée. Si, cependant, un médicament particulier est jugé nécessaire et irremplaçable, les effets secondaires nasaux peuvent nécessiter un traitement adapté. La meilleure solution est d’utiliser un topique afin d’éviter des interactions médicamenteuses et/ou des effets secondaires systémiques supplémentaires.
Considérations thérapeutiques dans certaines populations
Grossesse Chez les femmes enceintes atteintes de rhinite, les traitements non médicamenteux devraient être essayés en premier. Le rinçage nasal avec une solution saline normale aide à éliminer les sécrétions nasales épaisses, et les dilatateurs nasaux mécaniques en vente libre [87] peuvent améliorer la congestion nasale et le ronflement nocturne chez certaines femmes. Toutefois, chez beaucoup de femmes, des médicaments seront encore nécessaires. Le spray nasal de cromoglycate, à la dose d’une pulvérisation quatre fois par jour, devrait être essayé ensuite, en raison de son excellent profil de sécurité et de sa classification au cours de la grossesse en catégorie B par la FDA13 [88]. Si un traitement de 2 semaines par le cromoglycate n’est pas bénéfique, en particulier si une congestion nasale est présente, l’essai d’un SIN est indiqué. Bien que la plupart des SIN soient classés en catégorie C par la FDA (à l’exception du budésonide qui est placé dans la catégorie B), il n’a pas été confirmé de risque gestationnel, et les résultats disponibles portant sur les données humaines et la signalisation des effets indésirables sont rassurants. Lorsque le traitement par SIN est commencé pendant la grossesse, le budésonide est fréquemment le médicament choisi en raison de sa classification en catégorie B [89]. Les antihistaminiques oraux peuvent être envisagés si les principales plaintes sont la rhinorrhée, les éternuements et le prurit et si la patiente préfère un traitement par voie orale. Si l’utilisation d’un antihistaminique oral est appropriée, l’expérience de l’utilisation de la diphénhydramine et de la chlorphéniramine est très ancienne et ces médicaments constituent un traitement de choix pendant la grossesse [90]. Cependant, dans un sous-groupe de femmes numériquement significatif, ces médicaments se révéleront souvent difficiles à tolérer en raison de leurs effets anticholinergiques et sur le système nerveux central. La loratadine et la cétirizine ont fait l’objet d’études approfondies pendant la grossesse, et toutes deux appartiennent à la catégorie B. Pour les antihistaminiques topiques comme l’olopatadine et l’azélastine, le recul n’est pas encore suffisant pendant la grossesse et ils appartiennent à la catégorie C de la FDA. Pour ces raisons, les autres médicaments énumérés ici seraient considérés comme des choix plus appropriés pendant la grossesse. Les décongestionnants oraux devraient être évités, si possible, au cours du premier trimestre en raison de rapports conflictuels faisant état de malformations congénitales telles que le gastroschisis et l’atrésie intestinale signalés avec l’association de phényléphrine et sont aussi extrêmement importants dans la prise en charge des croûtes nasales, comme on le voit dans la rhinite atrophique. La solution saline nasale peut ne pas avoir d’effet sur la congestion nasale, mais d’autres médicaments seront importants pour atténuer ce symptôme. Chez les patients atteints d’une congestion chronique, un SIN ou l’azélastine intranasale doivent être administrés en première intention, utilisés de façon intermittente. Comme dans la rhinite allergique, si l’un ou l’autre de ces médicaments n’est pas complètement efficace, l’adjonction de l’autre médicament peut être utile. Chez les patients atteints d’une rhinorrhée aqueuse de pseudoéphédrine. L’immunothérapie allergénique spécifique de la rhinite allergique peut être poursuivie pendant la grossesse si elle apporte un bénéfice significatif et n’a pas provoqué de réactions systémiques. Les doses d’extraits allergéniques doivent être maintenues à l’identique et il ne faut pas les augmenter jusqu’à la fin de la grossesse. Pour ces mêmes raisons, l’immunothérapie ne doit pas être commencée pendant la grossesse.
Personnes âgées Les deux aspects les plus importants du traitement de la rhinite chez les patients âgés sont l’amélioration de l’humidité intranasale et l’élimination des sécrétions séchées [91]. L’irrigation nasale à l’aide d’une solution saline tamponnée ou d’un spray nasal salin devrait être privilégiée chez la plupart des personnes âgées atteintes de rhinite chronique, en particulier celles atteintes de rhinite non allergique. Les SIN, bien que généralement sûrs, peuvent provoquer plus de saignements que ce qui est généralement observé chez les patients plus jeunes, en raison de la fragilité accrue des muqueuses nasales chez les personnes âgées. En général, les antihistaminiques oraux d’ancienne génération devraient être évités en raison de leur potentiel sédatif ou de leurs effets anticholinergiques. Les décongestionnants oraux devraient également être évités en raison de leurs effets indésirables possibles sur la tension artérielle (hypertension), le rythme cardiaque (extrasystoles, arythmies), le système nerveux central (insomnie, agitation) et les voies urinaires (obstruction).
INDICATIONS POUR LA PRISE D’UN AVIS
Un certain nombre de profils de patients différents doivent être pris en considération pour la prise de l’avis d’un allergologue : 1) les patients dont les symptômes de rhinite n’ont pas réagi favorablement à une pharmacothérapie combinée ; 2) les patients ayant des effets secondaires indésirables importants en raison de la pharmacothérapie ; 3) les patients souffrant de complications secondaires à leur rhinite, comme une sinusite récurrente ou chronique, une polypose nasale, des otites séromuqueuses récidivantes ou persistantes et un asthme mal contrôlé ; et 4) des patients présentant des tests cutanés ou des tests in vitro positifs à un allergène pérenne afin d’envisager et de mettre en œuvre un programme d’éviction des allergènes. En outre, en raison des importantes économies de coûts associées à l’immunothérapie allergénique, tout patient atteint de rhinite nécessitant un traitement à long terme d’une année à l’autre, en particulier un traitement combiné, devrait également bénéficier de l’avis d’un allergologue. L’expertise d’un oto-rhino-laryngologiste est la plus importante lorsque le traitement chirurgical d’une polypose nasale, d’une sinusite chronique, d’une hypertrophie adénoïdienne significative ou d’une obstruction anatomique est envisagé (encadré 7-4).

Rhinite-et-conjonctivite-allergiques 7
Conclusions
Au cours des 10 à 15 dernières années, les études prospectives portant sur de grandes populations ont considérablement amélioré notre compréhension de l’épidémiologie de la rhinite chronique chez les enfants et les adultes. Simultanément, les progrès des sciences fondamentales ont apporté des informations nouvelles sur la physiopathologie de la rhinite. Une approche intégrée du traitement, comportant des mesures de contrôle de l’environnement, la pharmacothérapie et l’immunothérapie allergénique, apporte un soulagement important des symptômes et améliore la qualité de vie chez la grande majorité des patients souffrant de rhinite allergique.
Notes
en savoir plus
1. Note de Guy Dutau : Le questionnaire SF36 apprécie la qualité de vie. Voir http://ile-de-france.drjscs.gouv. fr/sites/ile-de-france.drjscs.gouv.fr/IMG/pdf/qualite_de_vie_sf36.pdf (consulté le 21 juillet 2017). 2. Note de Guy Dutau : La concha bullosa est un agrandissement du cornet moyen par une cavité aérique ; elle est également désignée sous le terme de pneumatisation du cornet moyen. C’est le plus souvent une variante de la norme, asymptomatique. 3. Note de Guy Dutau : Il existe de grandes variations selon les pays et les régions. En France, les arbres émettent leurs pollens dès janvier, parfois décembre (cyprès, thuyas) dans le Sud, jusqu’à mars (bouleau, frêne) ; la saison des graminées va de mars-avril à juin-juillet (gradient Nord-Sud) avec un regain en septembre–octobre ; la saison des plantes herbacées (armoise, ambroisie, plantain, orties, etc.) va de mi-juillet à mi- septembre. Voir Réseau national de surveillance aérobiologique (RNSA). Voir http://www.pollens.fr/accueil.php (consulté le 19 décembre 2017). 4. Note de Guy Dutau : Connu en France sous le nom de signe de Dennie-Morgan. 5. Note de Guy Dutau : Le terme de sinus paranasaux désigne principalement les sinus maxillaires, mais aussi frontaux et ethmoïdaux. 6. Note de Guy Dutau : La mesure des débits de pointe nasaux (peak flow) peut être effectuée sur le temps expiratoire et le temps inspiratoire. De façon très simple, il est possible d’apprécier le degré d’obstruction nasale et surtout son asymétrie par le test au miroir fondé sur l’importance et la morphologie de l’empreinte de la buée provoquée par une expiration nasale (et surtout son asymétrie) sur un miroir. 7. Note de Guy Dutau : Les aliments épicés sont surtout en cause, ainsi que le café, le chocolat, les tomates, les agrumes et l’alcool. 8. Note de Guy Dutau : Elle est aussi souvent désignée en anglais par l’acronyme NARES pour non allergic rhintitis with eosinophilia. 9. Note de Guy Dutau : Cette forme de rhinite est également appelée « ozène », affection « caractérisée par l’atrophie de la muqueuse et du squelette sous-jacents et par la formation de croûtes brunes et fétides (rappelant l’odeur de la punaise écrasée) » (source : www.cnrtl.fr/definition/oz%C3%A9neux, consulté le 19 juillet 2017). 10. Note de Guy Dutau : Les inhibiteurs de l’enzyme de conversion de l’angiotensine (IEC) et apparentés appartiennent à ce groupe. 11. Note de Guy Dutau : Maladie relativement rare, le granulome de la ligne médiane (midline granuloma) est caractérisé par la destruction et la mutilation du nez et des autres structures assurant le passage du flux aérien, ainsi que des voies digestives supérieures. Non spécifique, cette affection peut survenir au cours de la granulomatose de Wegener, de la granulomatose lymphomatoïde, du lymphome angiocentrique, ou être idiopathique. Ces affections sont souvent mortelles. Voir www.orphanet-france.fr pour la poly-angéite. 12. Note de Guy Dutau : Une complication fréquente de l’injection intramusculaire de corticoïdes retard est l’atrophie fessière autour du site de l’injection. 13. Note de Guy Dutau : La FDA a classé les médicaments en fonction de leurs risques pendant la grossesse, à partir de données animales et de données obtenues chez les femmes enceintes, en cinq classes : A (pas de risque connu) ; B (risque peu vraisemblable) ; C (évaluer le rapport bénéfice/risque) ; D (bénéfices acceptables malgré l’existence d’un risque) ; X (risques largement supérieurs aux bénéfices). Source : www.hug-ge.ch/sites/ interhug/files/structures/pharmacologie_et_toxicologie_cliniques/documents/vd-ge-rothuizen.pdf (consulté le 23 juillet 2017).
Références
en savoir plus
[1] Blackley CH. Experimental researches on the cause and nature of Catarrhus Aestivus. Oxford : Oxford Historical Books ; 1988. [2] N oon L. Prophylactic inoculation against hay fever. Lancet 1911 ; 1 : 1572–3. [3] Frankland AW, Augustin R. Prophylaxis of summer hayfever and asthma : controlled trial comparing crude grass pollen extracts with isolated main protein component. Lancet 1954 ; 4 : 1055. [4] *Strachan D, Sibbald B, Weiland S , et al. Worldwide variations in prevalence of symptoms of allergic rhinoconjunctivitis in children : the International Study of Asthma and Allergies in Childhood (ISAAC). Pediatr Allergy Immunol 1997 ; 8 : 161–76. [5] Bjorksten B, Clayton T, Ellwodd P, et al. ISAAC Phase III Study Group. Worldwide time trends for symptoms of rhinitis and conjunctivitis : phase III of the International Study of Asthma and Allergies in Childhood. Pediatr Allergy Immunol 2008 ; 19 : 110–24. [6] Kellberger J, Dressel H, Vogelberg C, et al. Prediction of the incidence and persistence of allergic rhinitis in adolescence : a prospective cohort study. J Allergy Clin Immunol 2012 ; 129 : 397–402. [7] Bousquet PJ, Leynaert B, Neukirch F, et al. Geographical distribution of atopic rhinitis in the European Community Respiratory Health Survey I. Allergy 2008 ; 63 : 1301–9. [8] S alo PM, Calatroni A, Gergen PJ, et al. Allergy-related outcomes in relation to serum IgE : results from the National Health and Nutrition Examination Survey 2005–2006. J Allergy Clin Immunol 2011 ; 127 : 1226–35. [9] *Bousquet J, Bullinger M, Fayol C, et al. Assessment of quality of life in patients with perennial allergic rhinitis with the French version of the SF-36 Health Status Questionnaire. J Allergy Clin Immunol 1994 ; 94(2 Pt 1) : 182–8. [10] S imons FE. Learning impairment and allergic rhinitis. Allergy Asthma Proc 1996 ; 17 : 185–9. [11] M arshall PS, Colon EA. Effects of allergy season on mood and cognitive function. Ann Allergy 1993 ; 71 : 251–8. [12] Bousquet J, Van Cauwenberge P, Khaltaev N. Allergic rhinitis and its impact on asthma. J Allergy Clin Immunol 2001 ; 108(5 Suppl) : S147–334. [13] Laynaert B, Neukirch C , Kony S , et al. Association between asthma and rhinitis according to atopic sensitization in a population-based study. J Allergy Clin Immunol 2004 ; 113 : 86–93. [14] Bousquet J, Gaugris S, Kocevar VS, et al. Increased risk of asthma attacks and emergency visits among asthma patients with allergic rhinitis : a subgroup analysis of the investigation of montelukast as a partner agent for complementary therapy [corrected]. Clin Exp Allergy 2005 ; 35 : 723–7. [15] Fokkens W, Lund V, Mullol J. European Position Paper on Rhinosinusitis and Nasal Polyps group. European position paper on rhinosinusitis and nasal polyps 2007. Rhinol Suppl 2007 ; 20 : 1–136. [16] V an Crombruggen K, Zhang N, Gevaert P, et al. Pathogenesis of chronic rhinosinusitis : inflammation. J Allergy Clin Immunol 2011 ; 128 : 728–32. [17] T ewfik TL, Mazer B. The links between allergy and otitis media with effusion. Curr Opin Otolaryngol Head Neck Surg 2006 ; 14 : 187–90. [18] H urst DS. The role of allergy in otitis media with effusion. Otolaryngol Clin North Am 2011 ; 44 : 637–54. [19] Lund M, Craig T. Rhinitis and sleep. Sleep Med Rev 2011 ; 15 : 293–9. [20] H annuksela A, Väänänen A. Predisposing factors for malocclusion in 7-year-old children with special reference to atopic diseases. Am J Orthod Dentofacial Orthop 1987 ; 92 : 299–303. [21] *Sin B, Togias A . Pathophysiology of allergic and non-allergic rhinitis. Proc Am Thorac Soc 2011 ; 8 : 106–14. [22] Eccles R. A role for the nasal cycle in respiratory defence. Eur Respir J 1996 ; 9 : 371–6. [23] S ingh K, Axelrod S, Bielory L. The epidemiology of ocular and nasal allergy in the United States, 1988–1994. J Allergy Clin Immunol 2010 ; 126 : 778–83. [24] P into JM. Olfaction. Proc Am Thorac Soc 2011 ; 8 : 46–52. [25] S molensky MH, Lemmer B, Reinberg AE. Chronobiology and chronotherapy of allergic rhinitis and bronchial asthma. Adv Drug Deliv Rev 2007 ; 59 : 852–82. [26] Billionnet C, Gay E, Kirchner S, et al. Quantitative assessments of indoor air pollution and respiratory health in a population-based sample of French dwellings. Environ Res 2011 ; 111 : 425–34. [27] J acobs R, Lieberman P , Kent E, et al. Weather/temperature-sensitive vasomotor rhinitis may be refractory to intranasal corticosteroid treatment. Allergy Asthma Proc 2009 ; 30 : 120–7. [28] Weider DJ, Baker GL, Salvatoriello FW. Dental malocclusion and upper airway obstruction, an otolaryngologist’s perspective. Int J Pediatr Otorhinolaryngol 2003 ; 67 : 323–31. [29] M arks MB. Allergic shiners : dark circles under the eyes in children. Clin Pediatr 1966 ; 5 : 655–8. [30] C astellanos J, Axelrod D. Flexible fiberoptic rhinoscopy in the diagnosis of sinusitis. J Allergy Clin Immunol 1989 ; 83 : 91–4. [31] Wood RA, Phipatanakul W, Hamilton RG, et al. A comparison of skin prick tests, intradermal skin tests, and RASTs in the diagnosis of cat allergy. J Allergy Clin Immunol 1999 ; 103 : 773. [32] Rondon C, Romero JJ, Lopez S, et al. Local IgE production and positive nasal provocation test in patients with persistent non-allergic rhinitis. J Allergy Clin Immunol 2007 ; 119 : 899–905. [33] Demirjian M, Rumbyrt JS, Gowda VC, et al. Serum IgE and eosinophil count in allergic rhinitis – analysis using a modified Bayes’ theorem. Allergol Immunopathol (Madr) 2012 ; 40 : 281–7. [34] M cAfee MF. Imaging of paranasal sinuses and rhinosinusitis. Clin Allergy Immunol 2007 ; 20 : 185–226. [35] Bonifazi F, Bilò MB, Antonicelli L, et al. Rhinopharyngoscopy, computed tomography, and magnetic resonance imaging. Allergy 1997 ; 52(33 Suppl) : 28–31. [36] V aronen H, Mäkelä M, Savolainen S, et al. Comparison of ultrasound, radiography, and clinical examination in the diagnosis of acute maxillary sinusitis : a systematic review. J Clin Epidemiol 2000 ; 53(9) : 940–8. [37] S ublett JW, Bernstein DI. Occupational rhinitis. Immunol Allergy Clin North Am 2011 ; 31 : 787–96. [38] M eltzer EO, Hamilos DL, Hadley JA, et al. American Academy of Allergy, Asthma and Immunology (AAAAI), American Academy of Otolaryngic Allergy (AAOA), American Academy of Otolaryngology – Head and Neck Surgery (AAO-HNS), American College of Allergy, Asthma and Immunology (ACAAI), American Rhinologic Society (ARS). Rhinosinusitis : establishing definitions for clinical research and patient care. J Allergy Clin Immunol 2004 ; 114(6 Suppl) : 155. [39] H amilos DL. Chronic rhinosinusitis patterns of illness. Clin Allergy Immunol 2007 ; 20 : 1. [40] Lindberg S, Malm L. Comparison of allergic rhinitis and vasomotor rhinitis patients on the basis of a computer questionnaire. Allergy 1993 ; 48 : 602–7. [41] Ellis AK, Keith PK. Non-allergic rhinitis with eosinophilia syndrome. Curr Allergy Asthma Rep 2006 ; 6 : 215–20. [42] C hhabra N, Houser SM. The diagnosis and management of empty nose syndrome. Otolaryngol Clin North Am 2009 ; 42 : 311–30. [43] G raf PM. Rhinitis medicamentosa. Clin Allergy Immunol 2007 ; 19 : 295–304. [44] *Varghese M, Glaum MC , Lockey RF. Drug-induced rhinitis. Clin Exp Allergy 2010 ; 40 : 381–4. [45] Ellegård E, Hellgren M, Torén K, et al. The incidence of pregnancy rhinitis. Gynecol Obstet Invest 2000 ; 49 : 98. [46] Franklin KA, Holmgren PA , Jönsson F, et al. Snoring, pregnancy-induced hypertension, and growth retardation of the fetus. Chest 2000 ; 117 : 137. [47] S mith K, Edwards PC, Saini TS, et al. The prevalence of concha bullosa and nasal septal deviation and their relationship to maxillary sinusitis by volumetric tomography. Int J Dent 2010 ; ii : 404982. [48] S antos RS, Cipolotti R, D’Avila FS, et al. Schoolchildren submitted to fiberoptic examination at school : findings and tolerance. J Pediatr (Rio J) 2005 ; 81 : 443–6. [49] P ersky MS, Tabaee A. Cancer of the nasal vestibule and paranasal sinus : surgical management. In : Harrison LB, Sessions RB, Hong WK, editors. Head and neck cancer. 3rd ed Philadelphia : Lippincott Williams & Wilkins ; 2009. p. 454. [50] *Kumar S. Vernal keratoconjunctivitis : a major review. Acta Ophthalmol 2009 ; 87 : 133. [51] Elhers WH, Donshik PC. Giant papillary conjunctivitis. Curr Opin Allergy Clin Immunol 2008 ; 8 : 445. [52] T uft SJ, Kemeny DM, Dart JK, et al. Clinical features of atopic keratoconjunctivitis. Ophthalmology 1991 ; 98 : 150. [53] Weiss A, Brinser JH , Nazar-Stewart V. Acute conjunctivitis in childhood. J Pediatr 1993 ; 122 : 10. [54] Latkany R. Dry eyes : etiology and management. Curr Opin Ophthalmol 2008 ; 19 : 287. [55] N ichols KK, Foulks GN, Bron AJ, et al. The international workshop on meibomian gland dysfunction : executive summary. Invest Ophthalmol Vis Sci 2011 ; 52 : 1922. [56] N oecker R. Effects of common ophthalmic preservatives on ocular health. Adv Ther 2001 ; 18 : 205. [57] O ltz M, Check J. Rosacea and its ocular manifestations. Optometry 2011 ; 82 : 92. [58] Leibowitz HM. The red eye. N Engl J Med 2000 ; 343 : 345. [59] C ongdon NG, Friedman DS. Angle-closure glaucoma : impact, etiology, diagnosis, and treatment. Curr Opin Ophthalmol 2003 ; 14 : 70. [60] S heikh A, Hurwitz B, Shehata Y. House dust mite avoidance measures for perennial allergic rhinitis. Cochrane Database Syst Rev 2007 ; 1. CD001563. [61] *Sheikh A, Hurwitz B, Nurmatov U, et al. House dust mite avoidance measures for perennial allergic rhinitis. Cochrane Database Syst Rev 2010 ; 7. CD001563. [62] Bjornsdottir US, Jakobinudottir S, Runarsdottir V, et al. The effect of reducing levels of cat allergen (Fel d 1) on clinical symptoms in patients with cat allergy. Ann Allergy Asthma Immunol 2003 ; 91 : 189–94. [63] Wood RA, Johnson EF, Van-Natta ML, et al. A placebo-controlled trial of a HEPA air cleaner in the treatment of cat allergy. Am J Respir Crit Care Med 1998 ; 158 : 115–20. [64] *Simons FE. Advances in H1-antihistamines. N Engl J Med 2004 ; 351 : 2203–17. [65] de Blic J, Wahn U, Billard E, et al. Levocetirizine in children : evidenced efficacy and safety in a 6-week randomized seasonal allergic rhinitis trial. Pediatr Allergy Immunol 2005 ; 16 : 267–75. [66] LaForce C, Dockhorn RJ, Prenner BM, et al. Safety and efficacy of azelastine nasal spray (Astelin NS) for seasonal allergic rhinitis : a 4-week comparative multicenter trial. Ann Allergy Asthma Immunol 1996 ; 76 : 181. [67] Fairchild CJ, Meltzer EO, Roland PS, et al. Comprehensive report of the efficacy, safety, quality of life, and work impact of Olopatadine 0.6 % and Olopatadine 0.4 % treatment in patients with seasonal allergic rhinitis. Allergy Asthma Proc 2007 ; 28 : 716–23. [68] *Weiner JM, Abramson MJ, Puy RM. Intranasal corticosteroids versus oral H1 receptor antagonists in allergic rhinitis : systematic review of randomized controlled trials. BMJ 1998 ; 317 : 1624–9. [69] *Wilson AM, O’Byrne PM, Parameswaran K. Leukotriene receptor antagonists for allergic rhinitis : a systematic review and meta-analysis. Am J Med 2004 ; 116 : 338–44. [70] Bernstein DI, Levy AL, Hampel FC, et al. Treatment with intranasal fluticasone propionate significantly improves ocular symptoms in patients with seasonal allergic rhinitis. Clin Exp Allergy 2004 ; 34 : 952–7. [71] S elner JC, Weber RW, Richmond GW, et al. Onset of action of aqueous beclomethasone dipropionate nasal spray in seasonal allergic rhinitis. Clin Ther 1995 ; 17 : 1099–109. [72] J en A, Baroody F, de Tineo M, et al. As-needed use of fluticasone propionate nasal spray reduces symptoms of seasonal allergic rhinitis. J Allergy Clin Immunol 2000 ; 105 : 732–8. [73] H olm AF, Fokkens WJ, Godthelp T, et al. A 1-year placebo-controlled study of intranasal fluticasone propionate aqueous nasal spray in patients with perennial allergic rhinitis : a safety and biopsy study. Clin Otolaryngol 1998 ; 23 : 69–73. [74] S chenkel EJ, Skoner DP, Bronsky EA, et al. Absence of growth retardation in children with perennial allergic rhinitis after one year of treatment with mometasone furoate aqueous nasal spray. Pediatrics 2000 ; 105 : E22. [75] P hilip G, Malmstrom K, Hampel FC, et al. Montelukast for treating seasonal allergic rhinitis : a randomized, double-blind, placebo-controlled trial performed in the spring. Clin Exp Allergy 2002 ; 32 : 1020–8. [76] Borum P , Mygind N, Schultz LF. Intranasal ipratropium, a new treatment for perennial rhinitis. Clin Otolaryngol 1979 ; 4 : 407. [77] Bronsky EA, Druce H, Findlay SR, et al. A clinical trial of ipratropium bromide nasal spray in patients with perennial non-allergic rhinitis. J Allergy Clin Immunol 1995 ; 95 : 1117–22. [78] S ilvers WS. The skier’s nose : a model of cold-induced rhinorrhea. Ann Allergy Asthma Immunol 1991 ; 67 : 32–6. [79] Katelaris CH, Ciprandi G, Missotten L, et al. A comparison of the efficacy and tolerability of olopatadine hydrochloride 0.1 % ophthalmic solution and cromolyn sodium 2 % ophthalmic solution in seasonal allergic conjunctivitis. Clin Ther 2002 ; 24 : 1561–75. [80] Weiner JM, Abramson MJ, Puy RM. Intranasal corticosteroids versus oral H1 receptor antagonists in allergic rhinitis : systematic review of randomized controlled trials. BMJ 1998 ; 317 : 1624–9. [81] H ampel FC, Ratner PH, van Bavel J, et al. Double-blind, placebo-controlled study of azelastine and fluticasone in a single nasal spray delivery device. Ann Allergy Asthma Immunol 2010 ; 105 : 168–73. [82] Ratner PH, van Bavel JH, Martin BG, et al. A comparison of the efficacy of fluticasone propionate aqueous nasal spray and loratadine, alone and in combination, for the treatment of seasonal allergic rhinitis. J Fam Pract 1998 ; 47 : 118–25. [83] Lanier BQ, Abelson MB, Berger WE, et al. Comparison of the efficacy of combined fluticasone propionate and olopatadine versus combined fluticasone propionate and fexofenadine for the treatment of allergic rhinoconjunctivitis induced by conjunctival allergen challenge. Clin Ther 2002 ; 24 : 1161–74. [84] Wallace DV, Dykewicz MS, Bernstein DI, et al. Joint Task Force on Practice ; American Academy of Allergy ; Asthma & Immunology ; American College of Allergy ; Asthma and Immunology ; Joint Council of Allergy, Asthma and Immunology. The diagnosis and management of rhinitis : an updated practice parameter. J Allergy Clin Immunol 2008 ; 122(2 Suppl) : S1–84. [85] J ames LK, Shamji MH, Walker SM, et al. Long-term tolerance after allergen immunotherapy is accompanied by selective persistence of blocking antibodies. J Allergy Clin Immunol 2011 ; 127 : 509–16. [86] *Brüggenjürgen B, Reinhold T, Brehler R, et al. Cost-effectiveness of specific subcutaneous immunotherapy in patients with allergic rhinitis and allergic asthma. Ann Allergy Asthma Immunol 2008 ; 101 : 316–24. [87] T urnbull G L, Rundell OH , Rayburn WF, et al. Managing pregnancy-related nocturnal nasal congestion. The external nasal dilator. J Reprod Med 1996 ; 41 : 897. [88] Wilson J. Use of sodium cromoglycate during pregnancy. J Pharm Med 1982 ; 8 : 45. [89] G luck PA , Gluck JC. A review of pregnancy outcomes after exposure to orally inhaled or intranasal budesonide. Curr Med Res Opin 2005 ; 21 : 1075–84. [90] S eto A, Einarson T, Koren G. Pregnancy outcome following first trimester exposure to antihistamines : meta-analysis. Am J Perinatol 1997 ; 14 : 119–24. [91] T an R, Corren J. Optimum treatment of rhinitis in the elderly. Drugs Aging 1995 ; 7 : 168–75.Les références clés sont précédées d’un astérisque.
Jonathan Corren, MD Associate Clinical Professor of Medicine, David Geffen School of Medicine, University of California, Los Angeles, Los Angeles, CA, États-Unis
© 2018, Elsevier Masson SAS. Tous droits réservés
Vous venez de lire le chapitre 7 Rhinite et conjonctivite allergiques de l’ouvrage Allergologie : le Middleton S’ouvre dans une nouvelle fenêtre
Traduit de l’anglais par : Guy Dutau, MD Médecin des hôpitaux émérite; Professeur associé émérite Directeur de la rédaction émérite de la Revue Française d’Allergologie